Autor/a: Syed Bukhari, Shumail Fatima, Amr F Barakat, Annemarie E Fogerty, at al. Título original: Venous thromboembolism during pregnancy and postpartum period
| 1. Introducción |
Las tasas de mortalidad materna en los Estados Unidos (EE. UU.) siguen siendo las más altas entre los países desarrollados y continúan aumentando. Las enfermedades cardiovasculares son la principal etiología de las muertes maternas en los países desarrollados y representan más de un tercio de las muertes relacionadas con el embarazo. Lo más importante es que muchas son prevenibles.
El tromboembolismo venoso (TEV), (es decir, trombosis venosa profunda [TVP] y/o embolia pulmonar [EP]), es una de las principales etiologías cardiovasculares de morbilidad y mortalidad materna, lo que representa el 9% de las muertes relacionadas con el embarazo. El TEV en esta etapa puede tener consecuencias graves a corto plazo así como complicaciones a futuro como el síndrome postrombótico.
En esta revisión, el objetivo es proporcionar una descripción general de la epidemiología, los mecanismos, los factores de riesgo, la presentación y el tratamiento del TEV durante el embarazo y el puerperio. También se destacan algunas potenciales estrategias preventivas. Otro enfoque de esta revisión es explorar las brechas de conocimiento en el campo y proporcionar algunas direcciones para futuras investigaciones.
2. Epidemiología del TEV durante el embarazo y el puerperio
El riesgo de TEV entre las mujeres embarazadas y posparto es 6 veces mayor en comparación con las mujeres no embarazadas. El riesgo también aumenta con la edad gestacional, siendo aproximadamente 2 veces mayor durante el primer y segundo trimestre y aumentando hasta 9 veces durante el tercer trimestre, mientras que es aún más alto durante el período posparto.
Un análisis de la base de datos National Inpatient Sample (NIS) (una base de datos administrativa de EE. UU.) que incluye más de 50 millones de hospitalizaciones por embarazo y posparto entre 1998 y 2009, demostró que las tasas de EP aumentaron aproximadamente un 72 % durante las admisiones para el parto y 169 % durante las hospitalizaciones posparto. Este incremento no se atribuyó únicamente al aumento de la incidencia de la EP, sino también a la utilización más generalizada de la angiografía pulmonar por tomografía computarizada (CTPA, por sus siglas en inglés) entre mujeres embarazadas y puérperas.
Por el contrario, un estudio reciente del NIS sobre más de 37 millones de hospitalizaciones por embarazo y posparto entre 2007 y 2015 mostraron que las tasas de EP aguda por 100.000 hospitalizaciones relacionadas con el embarazo no cambiaron significativamente durante el período de estudio (18,0 por 100 000 en 2007 frente a 19,4 por 100 000 en 2015).
3. Patogenia del TEV durante el embarazo y el puerperio
El embarazo y el puerperio se consideran un estado protrombótico. Esta trombogenicidad aumentada se produce de forma secundaria a los cambios fisiológicos y sirve como un mecanismo protector evolutivo contra el sangrado durante el parto. Hay una activación de la cascada de la coagulación, que incluye una mayor producción de factores de coagulación, una menor disponibilidad de proteína S libre y una disminución de los factores fibrinolíticos, lo que da como resultado un estado de hipercoagulabilidad.
Además de los cambios mediados por hormonas, existen otros mecanismos que juegan un papel en el aumento del riesgo de eventos trombóticos durante el embarazo y el puerperio. Estos incluyen aumento de la acumulación venosa con estasis resultante, así como obstrucción mecánica por el útero que podría causar compresión anatómica de la vena ilíaca izquierda. También hay cambios inmunológicos, con aumento de citoquinas y disfunción del endotelio vascular que pueden predisponer a TEV (Figura 1).
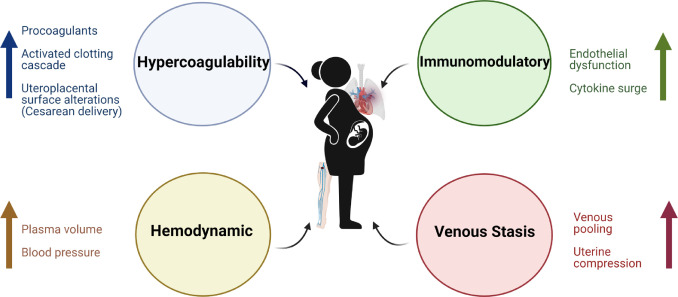
Figura 1. Fisiopatología del tromboembolismo venoso en el embarazo. Los mecanismos fisiopatológicos claves incluyen cambios inmunomoduladores, hipercoagulabilidad, cambios hemodinámicos y estasis venosa.
4. Factores de riesgo
Aparte de los mecanismos únicos relacionados con el embarazo que predisponen a la TEV, los factores de riesgo podrían clasificarse en términos generales en factores de riesgo preexistentes y factores de riesgo específicos del embarazo.
4.1.Factores de riesgo preexistentes
Hay una serie de factores de riesgo preexistentes que aumentan de forma independiente el riesgo de TEV, como la edad avanzada, la obesidad, TEV anterior, trombofilia, inmovilización, viajes recientes, cáncer activo y tabaquismo.
4.2.Factores de riesgo específicos del embarazo
4.2.1.Parto por cesárea
El parto por cesárea se asocia con un mayor riesgo de TEV en comparación con el parto vaginal. Se vincula también con un mayor riesgo de EP en comparación con TVP. En comparación con el parto quirúrgico planificado, el parto de emergencia confiere un mayor riesgo de TEV.
El parto por cesárea se asocia con la activación de la cascada de la coagulación, así como con alteraciones de la superficie uteroplacentaria que aumentan el riesgo de trombogenicidad.
4.2.2.Fertilización in vitro
Los embarazos de fertilización in vitro (FIV) se asocian con un mayor riesgo de TEV en comparación con los embarazos normales. Los embarazos de FIV múltiples se asociaron con tasas más altas de TEV que los embarazos de FIV de feto único.
La patogenia subyacente de la TEV en el marco de un embarazo de FIV se ha relacionado con el aumento repentino de estrógenos. Durante la FIV, la estimulación ovárica controlada conduce a múltiples ovocitos y niveles suprafisiológicos de estrógenos, lo que da como resultado un estado procoagulante que aumenta el riesgo de TEV.
4.2.3.Preeclampsia
La preeclampsia se asocia con un mayor riesgo de TEV en el período posparto. Aunque los mecanismos subyacentes a este aumento del riesgo de trombosis aún no se han dilucidado por completo, la preeclampsia está relacionada con la expresión alterada de factores antiangiogénicos placentarios que inducen disfunción endotelial, lo que resulta en proteinuria e hipertensión.
4.2.4.Infecciones
Las infecciones son otro desencadenante reconocido de TEV durante el embarazo y el período posparto. Hay activación de la cascada de coagulación con activación y agregación plaquetaria, aumento del estrés oxidativo y deterioro de la función endotelial, lo que finalmente aumenta el riesgo de trombosis.
5. Presentación clínica y diagnóstico
Los síntomas y signos de TEV a menudo no son específicos y pueden superponerse con los cambios fisiológicos del embarazo, incluidos disnea, edema de las extremidades inferiores y taquicardia. Por lo tanto, existe la posibilidad de diagnosticar erróneamente TEV durante el embarazo y el período posparto.
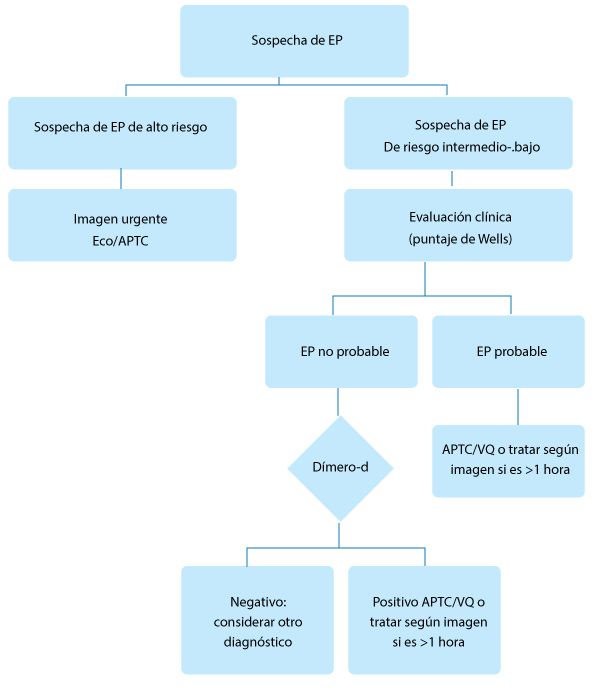
El diagnóstico de TVP sintomática se establece mediante ultrasonografía dúplex (DUS) de las extremidades inferiores, que está ampliamente disponible y no conlleva el riesgo de radiación para el feto. El hallazgo de TVP en DUS no solo establece el diagnóstico de TVP, sino que también evita la necesidad de estudios por imágenes adicionales de tórax si se sospecha clínicamente de EP, ya que el tratamiento inicial sería el mismo. Sin embargo, si se sospecha clínicamente de TEP y el DUS no documenta TVP, se requieren pruebas de diagnóstico adicionales para evaluar la EP a través de imágenes de tórax usando CTPA y/o gammagrafía de perfusión pulmonar (escaneo V/Q). (Figura 2).
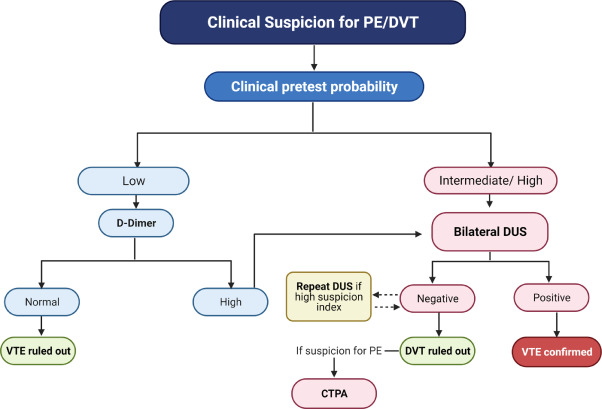
Figura 2. Estudio diagnóstico para sospecha de tromboembolismo venoso agudo en el embarazo. Algoritmo que podría adoptarse durante el embarazo y el puerperio cuando existan signos y síntomas que susciten sospecha de TEV, como tumefacción unilateral de las extremidades, disnea y/o hipoxia. TEV: tromboembolismo venoso; TVP: trombosis venosa profunda; EP: embolia pulmonar; DHE: ecografía dúplex de extremidades inferiores; CTPA: angiografía pulmonar por tomografía computarizada.
La EP se manifiesta más comúnmente como disnea. Es importante destacar que dos tercios de las mujeres embarazadas y posparto tienen una saturación de oxígeno normal al momento de la presentación y, por lo tanto, la ausencia de hipoxia no debe descartar el diagnóstico. En general, la CTPA y la exploración V/Q son dos modalidades comúnmente utilizadas para la detección/exclusión de EP en mujeres embarazadas. Aunque no ha habido ninguna comparación directa entre la CTPA y la exploración V/Q, ambas tienen sus ventajas y desventajas.
La aparición de técnicas de imagen modernas más sofisticadas ha reducido aún más la exposición materna y fetal a la radiación y, por lo tanto, el riesgo asociado con ella. La resonancia magnética de tórax es otra modalidad que se puede utilizar en el armamento diagnóstico de la EP, que tiene la ventaja de estar libre de radiación; sin embargo, la disponibilidad limitada y los datos desconocidos de seguridad materna y fetal en humanos son limitaciones importantes.
6. Manejo de la TEV en el embarazo y posparto
El pilar del tratamiento del TEV agudo en el embarazo y el puerperio es la anticoagulación. El anticoagulante de elección es la heparina, preferentemente heparina de bajo peso molecular (HBPM) aunque también se puede utilizar heparina no fraccionada (HNF), ya que ambos agentes no atraviesan la barrera placentaria. Esto contrasta con los derivados de la cumarina, como la warfarina, que atraviesan la placenta y tienen el potencial de causar teratogenicidad, pérdida del embarazo, sangrado fetal y deficiencias en el desarrollo neurológico.
Con la progresión del embarazo, podría ser necesario ajustar la dosis dado el cambio en el peso materno para asegurar una anticoagulación adecuada. Si bien las mujeres embarazadas que reciben HBPM a menudo tienen niveles mínimos subterapéuticos de anti-Xa y requieren dosis más altas para alcanzar los niveles objetivo, no se recomienda el control de rutina de los niveles de anti-Xa dado el perfil predecible de HBPM.
Más cerca del parto, se puede considerar la dosificación de HBPM dos veces al día o, preferiblemente, el cambio a HNF en vista de la vida media más corta, lo que reduce el riesgo de hemorragia materna y garantiza el acceso a la analgesia y la anestesia neuroaxiales. Aunque ningún estudio ha evaluado la duración óptima de la terapia anticoagulante para el tratamiento del TEV relacionado con el embarazo, se recomienda la terapia anticoagulante durante el resto del período gestacional y durante al menos 6 semanas después del parto y hasta que se hayan administrado al menos 3 meses de tratamiento en total.
6.1.Manejo de la TVP
Si bien el pilar del tratamiento para la TVP aguda es la anticoagulación, el papel de la trombólisis dirigida por catéter, que es una técnica mínimamente invasiva para el tratamiento de la TVP aguda iliofemoral no está bien establecido en mujeres embarazadas. La preocupación principal al realizar la trombólisis dirigida por catéter es la exposición fetal a la radiación, particularmente durante el primer trimestre debido a la alta dosis empleada.
Sin embargo, en el segundo y tercer trimestre, las precauciones adecuadas, incluidas las técnicas de protección y reducción de la dosis, podrían hacer que este procedimiento sea más seguro. En los casos de obstrucción grave del flujo venoso después de la trombólisis, la colocación del stent en la vena ilíaca podría retrasarse hasta después del parto, si es posible.
6.2.Manejo de EP
El manejo de la EP aguda en el embarazo implica la estratificación del riesgo inicial y la evaluación clínica, incluido el estado hemodinámico y el tamaño y la función del ventrículo derecho, junto con imágenes, estudios de biomarcadores y el uso de sistemas de puntuación validados para estratificar la gravedad. Es importante la toma de decisiones compartida a través de un equipo multidisciplinario de obstetricia, cardiología, neumología, hematología, medicina vascular, anestesiología/cuidados intensivos, cirugía cardiotorácica y radiología intervencionista.
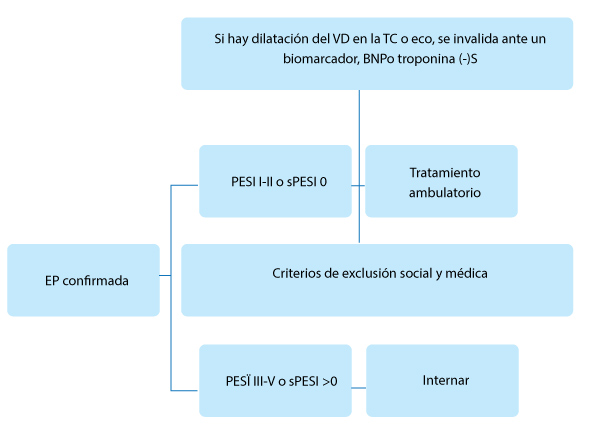
Para la EP aguda de bajo riesgo, definida como hemodinámicamente estable con función ventricular derecha normal y ausencia de daño de órgano terminal, la elección preferible es la HBPM, mientras que la otra opción es la HNF. Estos pacientes pueden ser manejados de forma ambulatoria, y no requieren ingreso hospitalario. La EP aguda de alto riesgo, caracterizada por inestabilidad hemodinámica con hipoperfusión de órganos diana, es raro durante el embarazo pero potencialmente mortal y requiere hospitalización. (Figura 3).

Figura 3. Manejo de la embolia pulmonar aguda en el embarazo. Demuestra el esquema para la estratificación temprana del riesgo y el manejo de la embolia pulmonar aguda. EP: embolia pulmonar; Filtro IVC: filtro de vena cava inferior. * El filtro IVC podría considerarse en mujeres con embolia pulmonar sin evidencia de TVP, que no son candidatas para la anticoagulación sistémica. * * Antecedentes de malignidad, insuficiencia cardíaca congestiva, enfermedad pulmonar obstructiva o intersticial crónica.
Para mujeres embarazadas con una contraindicación absoluta para el tratamiento anticoagulante o con EP recurrente a pesar de una adecuada anticoagulación, se podrían considerar los filtros de la vena cava inferior (VCI) con el objetivo de evitar que los coágulos venosos adicionales lleguen a la circulación pulmonar.
7. Recurrencia y prevención de TEV en el embarazo y posparto
Las pacientes con TEV asociado al embarazo tienen un riesgo de recurrencia de hasta el 13 % durante embarazos posteriores. Cierta evidencia sugiere que la tromboprofilaxis se asocia con una reducción en el riesgo de recurrencia de TEV.
Aunque la terapia farmacológica puede reducir la incidencia y recurrencia de TEV durante el embarazo y el puerperio, la tromboprofilaxis universal puede no ser un enfoque seguro, debido al riesgo de sangrado materno, así como al riesgo de trombocitopenia inducida por heparina y fracturas osteoporóticas asociadas con la heparinización. Por lo tanto, la tromboprofilaxis de rutina se recomienda solo para mujeres consideradas en alto riesgo de TEV en función de ciertos factores, como TEV anterior asociado a estrógenos o trombofilia hereditaria.
No ha habido estudios directos que comparen HBPM versus HNF en mujeres embarazadas, y los datos para la profilaxis provienen de la población no embarazada. La HBPM generalmente se administra durante el embarazo en diferentes dosis (profiláctica, intermedia, terapéutica), y falta un consenso basado en la evidencia con respecto a la estrategia de dosificación óptima.
La tromboprofilaxis farmacológica generalmente se reserva para una población seleccionada de mujeres embarazadas que se consideran en alto riesgo de TEV. Una historia de TEV único idiopático, asociado al embarazo o asociado a estrógenos está asociado con riesgo 10 veces mayor y > 1% de riesgo absoluto de TEV. Los datos sugieren que las mujeres con un TEV previo relacionado con el embarazo o asociado con anticonceptivos orales tienen más probabilidades de tener un TEV recurrente durante el embarazo que aquellas con un TEV anterior no provocado o no asociado con hormonas.
Las recomendaciones para la tromboprofilaxis farmacológica en trastornos trombofílicos específicos están sujetas a variabilidad en las diferentes guías. En pacientes con trombofilia hereditaria, la candidatura para la tromboprofilaxis está determinada por el tipo de trombofilia hereditaria, los antecedentes familiares de TEV y el período anterior al parto versus el posterior al parto.
Para mujeres con síndrome de anticuerpos antifosfolípidos y antecedentes de tres o más abortos perdidos, se recomienda la administración antes del parto de heparina no fraccionada en dosis intermedia o profiláctica o heparina de bajo peso molecular profiláctica combinada con aspirina en dosis bajas (75-100 mg/ día).
El parto por cesárea de emergencia en sí califica para la profilaxis posparto en algunas pautas, mientras que otros sugieren la profilaxis farmacológica después de la cesárea solo si hay factores de riesgo adicionales (como obesidad, edad avanzada, malignidad subyacente, inmovilización prolongada). Se sugiere la deambulación temprana y/o dispositivos mecánicos (p. ej., compresión neumática intermitente) en aquellas pacientes que se someten a un parto por cesárea y no tienen ningún factor de riesgo adicional de TEV.
8. Direcciones futuras
El TEV es una situación potencialmente prevenible de mortalidad materna. La morbilidad y mortalidad asociadas con TEV siguen siendo alarmantes, lo que exige esfuerzos futuros para llenar los vacíos que existen en nuestro conocimiento y comprensión de los mecanismos, factores de riesgo y manejo.
Primero, los puntajes de predicción de TEV existentes se basan en criterios que excluyen a las mujeres embarazadas y se justifican en características que rara vez se aplican a las mujeres gestantes, como la edad avanzada o el cáncer. Por lo tanto, hay una necesidad de estudios dirigidos a elaborar puntajes de riesgo y modelos predictivos que puedan ser aplicables a mujeres embarazadas y puérperas. También existe la necesidad de desarrollar programas educativos para equipar a los proveedores de atención médica con conocimientos para identificar, manejar y prevenir el TEV en mujeres embarazadas.
En segundo lugar, las recomendaciones actuales para la tromboprofilaxis durante el embarazo y el posparto se estratifican según los antecedentes trombóticos o la trombofilia subyacente. Hay otros factores de riesgo importantes (p. ej., edad, raza, IMC, infecciones y complicaciones del embarazo) que deben tenerse en cuenta en el proceso de toma de decisiones con respecto a la prevención del TEV relacionado con el embarazo.
En tercer lugar, se recomiendan más estudios que validen los algoritmos de diagnóstico para TEV en el embarazo, utilizando técnicas de imagen radiológicas actuales y dosis bajas de radiación.
Por último, se necesitan trabajos a gran escala para evaluar la eficacia y la seguridad de las opciones terapéuticas avanzadas para el TEV de alto riesgo; sin embargo, dichos estudios pueden ser difíciles dada la rareza de esta afección. Abordar estas brechas de conocimiento ayudará a brindar a los médicos una mejor comprensión del cuadro y ayudará a mejorar los resultados de las pacientes.
9. Conclusiones El TEV es una de las principales etiologías de morbilidad y mortalidad materna y es potencialmente prevenible. Existen mecanismos mediados por el embarazo que suponen un mayor riesgo de TEV en mujeres embarazadas en comparación con sus contrapartes no embarazadas, especialmente en el puerperio. La CTPA es la modalidad diagnóstica preferida para la sospecha de EP, especialmente con técnicas modernas de dosis bajas que reducen aún más la exposición a la radiación. Si bien el tratamiento de la TVP es principalmente con anticoagulación, el tratamiento de la EP depende del algoritmo de estratificación del riesgo, que va desde la anticoagulación en pacientes de bajo riesgo hasta terapias avanzadas en pacientes con EP de alto riesgo. Hay algunas indicaciones para la tromboprofilaxis. Se necesitan estudios futuros para llenar algunos vacíos de conocimiento en este tema tan relevante. |