Cerebro o miocardio?
En este ejercicio clínico se presenta un caso que es discutido por un médico internista al que se le van proporcionando datos de la historia clínica en forma secuencial, y este analiza el cuadro a la luz de los nuevos elementos, de una manera análoga al proceso diagnóstico en la práctica real de la medicina.

Comentario:
Aunque la constelación de las anormalidades anatómicas y clínicas en este paciente son inusuales, las anormalidades ilustran sobre aspectos diagnósticos y terapéuticos. El riesgo de enfermedad coronaria asociada, en pacientes con enfermedad vascular periférica es conocida. Los pacientes con anormales índices de presión tobillo-brazo morirán probablemente dentro de 5 a 10 años de causa cardiovascular. (1,2,3). Hay datos que muestran correlación entre el grosor de la íntima-media de la carótida, determinada por eco Doppler y eventos cardiovasculares. (4) No solo la enfermedad vascular periférica es un marcador de enfermedad coronaria sino que la inversa también existe. La incidencia de estenosis de la arteria renal es mayor en pacientes con enfermedad arterial coronaria, especialmente si tienen insuficiencia renal, que en aquellos sin enfermedad arterial coronaria, y la incidencia aumenta con la extensión del compromiso coronario. (5,6)
La angina del paciente parece relacionada con hipertensión severa oculta. La hipertensión impone una sustancial carga de trabajo al miocardio, que asociado a oclusión de la arteria coronaria derecha causan síntomas isquémicos. La resolución de la angina después del alivio de la HTA apoya este mecanismo propuesto.
La nifedipina sublingual ha sido ampliamente usada para disminuirla presión arterial en emergencias hipertensivas, aunque esta indicación nunca fue aprobada por la FDA. Hay múltiples reportes de eventos adversos severos asociados con esta práctica. Especificamente hipotension severa, infarto agudo de miocardio, angina instable, ataques isquémicos transitorios, stroke, y muerte, han sido reportados después del uso de nifedipina sublingual para disminuir la presión sanguínea. (7)
En este paciente, pareció haber relación entre la isquemia cerebral y la hipertensión sistémica, dado la reducción observada en la presión arterial una vez que la perfusión cerebral mejoró con la restauración del flujo anterógrado en las arterias vertebrales. En modelos animales, la isquemia cerebral ha mostrado aumentar la presión arterial. (8) Específicamente, la isquemia medular inducida por administración intracisternal de endotelina-1 aumentó los niveles de norepinefrina y adrenalina plasmáticas y aumentó los niveles de presión arterial en ratas. (9) La respuesta hipertensiva a la isquemia cerebral está probablemente relacionada a elevaciones de las concentraciones de calcio intracelular en las neuronas regulatorias simpáticas, y la respuesta puede ser atenuada por bloqueo de los canales del calcio. (10) El marcado efecto hipotensivo de la nifedipina observado en esta paciente puede haber sido debida, al menos en parte a bloque de los mecanismos centrales de hipertensión.
El flujo reverso en las arterias vertebrales como resultado de la oclusión de la arteria subclavia proximal fue postulado por Harrison en 1829 (11) pero no fue angiograficamente confirmado hasta 1960 por Contorni. (12) En 1961, el término “síndrome del robo de la subclavia” fue acuñado para describir el síndrome de manifestaciones clínicas acompañantes. (13) Ellos incluyen claudicación de miembros superiores, y síntomas neurológicos no hemisféricos tales como síncope, vértigo, diplopia, y ataxia, aunque los síntomas hemisféricos son también comunes. (14) La combinación clásica de síntomas que ocurren con el ejercicio en un brazo isquémico es inusual. (14) Los reportes previos no han incluido la angina como síntoma.
Para causar reversión del flujo en las arterias vertebrales, un gradiente de presión de 20 a 40 mmHg es requerido entre las arterias vertebrales y basilar, y la unión vertebro subclavia. (15) Aún en presencia de flujo reverso, los síntomas son inusuales, excepto en pacientes con enfermedad cerebrovascular multivasos. La inadecuada contribución a la circulación colateral del polígono de Willis, el resultado de enfermedad carotídea, o menos frecuentemente, una inadecuada permeabilidad del sistema comunicante posterior, reduce la capacidad de le que la circulación cerebral anterior compense el déficit de la circulación posterior. (16)
La oclusión de la arteria subclavia es usualmente debida a enfermedad aterosclerótica, aunque es ocasionalmente causada por un tumor, (17 embolismo, (18) trauma, (19) o arteritis de Takayasu. (17) Además del clásico “síndrome del robo de la subclavia”, el robo subclavio-coronario está empezando a ser reconocido como síndrome clínico. El uso de la arteria mamaria interna para la cirugía de by-pass, en un paciente que tenía enfermedad oclusiva subclavia, puede resultar en una isquemia coronaria debido a flujo reverso entre la arteria mamaria y las arterias anastomosadas. (20)
Traducido de: Heart or Head?
William A. Gray, M.D., Douglas M. Barrett, M.D., and J. William Benge, M.D.
Clinical Problem-Solving. “The New England of Medicine”
Volume 341:1458-1462. Noviembre 4. 1999
Source Information
From the Swedish Heart Institute, Seattle (W.A.G.); and Presbyterian Hospital, Albuquerque, N.M. (D.M.B., J.W.B.).
Address reprint requests to Dr. Gray at the Swedish Heart Institute, 1221 Madison St., Suite 1020, Seattle, WA 98104, or at williamg{at}swedishheart.org .
Una mujer de 65 años fue derivada a un cardiólogo para evaluación de un dolor torácico progresivo. Catorce días antes le habían colocado una endoprótesis aorto-bifemoral por enfermedad oclusiva aortoilíaca. Ella había fumado 40 cigarrillos diarios por más de 40 años. Su historia de dolor torácico era típico de dolor angina de pecho de esfuerzo, sin síntomas de reposo. Dos años antes, había tenido un ataque isquémico transitorio consistente en parálisis facial y afasia. Tenía soplos carotídeos bilaterales, mayor del lado izquierdo que del derecho, y un soplo sistólico eyectivo grado 1/6. El ECG mostraba hipertrofia ventricular izquierda.
Hay alta probabilidad de enfermedad arterial coronaria, por lo que un cateterismo cardíaco parece ser el siguiente paso.
Se llevó a cabo una angiografía coronaria con ventrículograma a través de la arteria femoral izquierda. La función ventricular izquierda y la presión de fin de diástole era normal, pero tanto la presión intraventricular e intraaórtica estaban elevadas (rango de 230 a 250 mm Hg). El paciente no era un hipertenso, y las presiones de ambos brazos fueron medidas en ambos brazos con tensiómetro durante el cateterismo. La tensión arterial sistólica era de 130 mmHg en ambos brazos, representando un gradiente de presión de 100 mmHg comparando con la presión aórtica central. La angiografía coronaria selectiva mostró leves irregularidades a lo largo de todo el árbol coronario, sin estenosis clínicamente significativas, y oclusión total de la coronaria derecha proximal, con puentes de colateralización a ese vaso así como un flujo sustancial de izquierda a derecha.
La terapia con beta bloqueantes, bloqueantes de los canales del calcio o nitratos sólos o en combinación, debieran aliviar sus síntomas. La terapia con estatinas y cesación de fumar sería de gran ayuda. Las leves irregularidades del sistema coronario izquierdo en la angiografía, aunque no limitan el flujo, son consistentes con aterosclerosis temprana.
La marcada hipertensión central y las presiones discordantes normales en ambos brazos son preocupantes. La coartación de aorta que es suficientemente proximal puede reducir la presión en ambos brazos y ambas piernas es rara. Aunque la coartación aórtica es ocasionalmente proximal al origen de la arteria subclavia izquierda, la presión arterial no es igual en ambos brazos. En cualquier caso, no hay dificultad de avanzar el catéter en la aorta, y un gradiente de presión no ha sido reportado, haciendo improbable este diagnóstico. Más aún, una coartación de aorta que se presente en un paciente a los 65 años sería algo inusual. Un proceso obstructivo aterosclerótico, que afecte ambas subclavias es más probable. La marcada hipertensión central puede ser causada por enfermedad vascular de la arteria renal aterosclerótica, uni o bilateral, conduciendo a una excesiva activación del sistema renina angiotensina aldosterona. La combinación de enfermedad subclavia y renal explicaría el gradiente de presión entre la presión central y la presión en los brazos.
Se llevó a cabo una aortografía abdominal. Ambas arterias renales eran ampliamente permeables, y la prótesis aórtica estaba intacta y permeable. Se hizo un disparo de contraste en el arco aórtico que mostró oclusión de ambas subclavias, con flujo retrógrado desde ambas arterias vertebrales q ue proveían flujo a las subclavias (Figura 1). La angiografía selectiva de ambas carótidas mostró moderada enfermedad de las arterias carótidas internas extracraneales, más importante en la izquierda que en la derecha. El llenado retrógrado de las arterias vertebrales desde la circulación anterior ocurría a través de las arterias comunicantes posteriores, que proveían flujo a las arterias cerebrales posteriores (Figura 2). Después de la angiografía, se administró betabloqueantes endovenosos que se rotaron luego a betabloqueantes orales para tratar la severa HTA. Subsecuentemente se administró nifedipina oral.
ue proveían flujo a las subclavias (Figura 1). La angiografía selectiva de ambas carótidas mostró moderada enfermedad de las arterias carótidas internas extracraneales, más importante en la izquierda que en la derecha. El llenado retrógrado de las arterias vertebrales desde la circulación anterior ocurría a través de las arterias comunicantes posteriores, que proveían flujo a las arterias cerebrales posteriores (Figura 2). Después de la angiografía, se administró betabloqueantes endovenosos que se rotaron luego a betabloqueantes orales para tratar la severa HTA. Subsecuentemente se administró nifedipina oral. 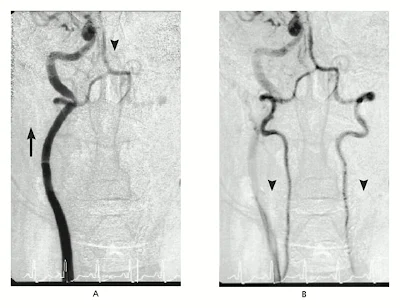
Como se había sospechado, la paciente tiene oclusión aterosclerótica de ambas arterias subclavias, con flujo inverso en las arterias vertebrales (robo de la subclavia) proveyendo el único medio de circulación subclavia. Hay también enfermedad carotídea, como podría haberse sospechado por la historia de ataques isquémicos transitorios de la paciente y por el hallazgo de soplos en el exament físico. Es sorprendente que no tenga síntomas de claudicación en brazos o síntomas neurológicos cuando exige a sus miembros superiores. El uso de betabloqueantes para disminuir su presión arterial es razonable. Sin embargo, la administración de nifedipina de acción rápida, aún oralmente, tiene efectos adversos serios. Otros agentes que pueden ser usados para el manejo de la presión arterial incluyen agentes como nitroprusiato endovenoso, nitroglicerina, beta bloqueantes y bloqueantes cálcicos.
En el momento de retirar el catéter de angiografía, la presión sistólica braquial cayó a 50-60 mmHg. La paciente tuvo presumiblemente presiones centrales de al menos 90-100 mmHg o mayores. En ese momento desarrolló afasia, con debilidad en hemicuerpo derecho. La presión braquial fue restaurada a 120 mmHg con atropina, infusión continua de dopamina e infusión intermitente de fenilefrina. Los síntomas neurológicos de la paciente se resolvieron, aunque volvió a tener caídas intermitentes de la presión arterial.
Aunque la mayoría de las complicaciones neurológicas después de un cateterismo son el resultado de fenómenos embólicos, los síntomas de esta paciente parecen el resultado de una súbita reducción de la presión de perfusión cerebral en relación a hipotensión arterial sobre una enfermedad cerebrovascular multivasos severa. La combinación de reversión del flujo en ambas arterias vertebrales, con fenómeno de robo cerebral, asociado a estenosis prominente de la arteria carótida interna, causó isquemia hemisférica a presiones aórticas presumiblemente normales.
La presión de la paciente se estabilizó en las horas siguientes. La dopamina y la fenilefrina fueron discontinuadas. La TAC de cerebro sin administración de contraste no reveló infarto ni hemorragia. Esa misma tarde, 10 horas después de que los síntomas neurológicos se hubieran resuelto, la paciente tuvo un episodio de angina de pecho. La tensión arterial sistólica en brazos era de 120 a 130 mmHg, y la frecuencia cardíaca de 80 a 90 por minuto. Fue tratada con un juicioso uso de nitratos intravenosos y beta bloqueantes orales.
La paciente tiene un estrecho rango de presión arterial que permite una adecuada perfusión cerebral pero sin provocar isquemia coronaria. Descensos por debajo de ese rango causan síntomas neurológicos, y ascensos por encima del mismo causan isquemia cardíaca por aumento del consumo de oxígeno miocárdico. Es posible que el reciente inicio de síndrome anginoso estuviera relacionado al cierre de la segunda arteria subclavia. Esto podría haber resultado en un aumento de la presión arterial mediada por sistema nervioso central para satisfacer los requerimientos de perfusión cerebral, causando así angina por aumento de requerimientos miocárdicos de oxígeno, sin cambios en la circulación coronaria.
Las opciones de tratamiento médico parecen completamente limitadas. Un by-pass quirúrgico carótido-subclavia, o la trasposición, asociada a endarterectomía carotídea, normalizaría el flujo en ambas carótidas y ambas subclavias y desaparecería el robo desde la circulación vertebral. Sin embargo, una simple endarterctomía carotídea izquierda no mejoraría la perfusión cerebral adecuadamente porque persistiría el flujo reverso en las arterias vertebrales, y persistiría la estenosis carotídea contralateral. Alternativamente, se podría realizar una angioplastía, con colocación de stent de la subclavia que proveería un flujo anterógrado a la circulación posterior aliviando el robo de la circulación vertebral. La necesidad de revascularización quirúrgica o percutánea de la carótida izquierda, que tiene solo moderada estenosis pero causa síntomas debido al robo de la circulación posterior, se podría determinar mas adelante.
Una angioplastia transluminal con colocación de stent a la subclavia izquierda fue llevado a cabo exitosamente, con restauración del flujo anterógrado en la subclavia izquierda y en las arterias vertebrales (Figura 3). La presión arterial cayó marcadamente después de la revascularización subclavia aunque no se normalizó del todo. La paciente fue tratada médicamente sin presentar recurrencias de sus síntomas neurológicos ni angina de pecho.
Hay alta probabilidad de enfermedad arterial coronaria, por lo que un cateterismo cardíaco parece ser el siguiente paso.
Se llevó a cabo una angiografía coronaria con ventrículograma a través de la arteria femoral izquierda. La función ventricular izquierda y la presión de fin de diástole era normal, pero tanto la presión intraventricular e intraaórtica estaban elevadas (rango de 230 a 250 mm Hg). El paciente no era un hipertenso, y las presiones de ambos brazos fueron medidas en ambos brazos con tensiómetro durante el cateterismo. La tensión arterial sistólica era de 130 mmHg en ambos brazos, representando un gradiente de presión de 100 mmHg comparando con la presión aórtica central. La angiografía coronaria selectiva mostró leves irregularidades a lo largo de todo el árbol coronario, sin estenosis clínicamente significativas, y oclusión total de la coronaria derecha proximal, con puentes de colateralización a ese vaso así como un flujo sustancial de izquierda a derecha.
La terapia con beta bloqueantes, bloqueantes de los canales del calcio o nitratos sólos o en combinación, debieran aliviar sus síntomas. La terapia con estatinas y cesación de fumar sería de gran ayuda. Las leves irregularidades del sistema coronario izquierdo en la angiografía, aunque no limitan el flujo, son consistentes con aterosclerosis temprana.
La marcada hipertensión central y las presiones discordantes normales en ambos brazos son preocupantes. La coartación de aorta que es suficientemente proximal puede reducir la presión en ambos brazos y ambas piernas es rara. Aunque la coartación aórtica es ocasionalmente proximal al origen de la arteria subclavia izquierda, la presión arterial no es igual en ambos brazos. En cualquier caso, no hay dificultad de avanzar el catéter en la aorta, y un gradiente de presión no ha sido reportado, haciendo improbable este diagnóstico. Más aún, una coartación de aorta que se presente en un paciente a los 65 años sería algo inusual. Un proceso obstructivo aterosclerótico, que afecte ambas subclavias es más probable. La marcada hipertensión central puede ser causada por enfermedad vascular de la arteria renal aterosclerótica, uni o bilateral, conduciendo a una excesiva activación del sistema renina angiotensina aldosterona. La combinación de enfermedad subclavia y renal explicaría el gradiente de presión entre la presión central y la presión en los brazos.
Se llevó a cabo una aortografía abdominal. Ambas arterias renales eran ampliamente permeables, y la prótesis aórtica estaba intacta y permeable. Se hizo un disparo de contraste en el arco aórtico que mostró oclusión de ambas subclavias, con flujo retrógrado desde ambas arterias vertebrales q
 ue proveían flujo a las subclavias (Figura 1). La angiografía selectiva de ambas carótidas mostró moderada enfermedad de las arterias carótidas internas extracraneales, más importante en la izquierda que en la derecha. El llenado retrógrado de las arterias vertebrales desde la circulación anterior ocurría a través de las arterias comunicantes posteriores, que proveían flujo a las arterias cerebrales posteriores (Figura 2). Después de la angiografía, se administró betabloqueantes endovenosos que se rotaron luego a betabloqueantes orales para tratar la severa HTA. Subsecuentemente se administró nifedipina oral.
ue proveían flujo a las subclavias (Figura 1). La angiografía selectiva de ambas carótidas mostró moderada enfermedad de las arterias carótidas internas extracraneales, más importante en la izquierda que en la derecha. El llenado retrógrado de las arterias vertebrales desde la circulación anterior ocurría a través de las arterias comunicantes posteriores, que proveían flujo a las arterias cerebrales posteriores (Figura 2). Después de la angiografía, se administró betabloqueantes endovenosos que se rotaron luego a betabloqueantes orales para tratar la severa HTA. Subsecuentemente se administró nifedipina oral. 
Como se había sospechado, la paciente tiene oclusión aterosclerótica de ambas arterias subclavias, con flujo inverso en las arterias vertebrales (robo de la subclavia) proveyendo el único medio de circulación subclavia. Hay también enfermedad carotídea, como podría haberse sospechado por la historia de ataques isquémicos transitorios de la paciente y por el hallazgo de soplos en el exament físico. Es sorprendente que no tenga síntomas de claudicación en brazos o síntomas neurológicos cuando exige a sus miembros superiores. El uso de betabloqueantes para disminuir su presión arterial es razonable. Sin embargo, la administración de nifedipina de acción rápida, aún oralmente, tiene efectos adversos serios. Otros agentes que pueden ser usados para el manejo de la presión arterial incluyen agentes como nitroprusiato endovenoso, nitroglicerina, beta bloqueantes y bloqueantes cálcicos.
En el momento de retirar el catéter de angiografía, la presión sistólica braquial cayó a 50-60 mmHg. La paciente tuvo presumiblemente presiones centrales de al menos 90-100 mmHg o mayores. En ese momento desarrolló afasia, con debilidad en hemicuerpo derecho. La presión braquial fue restaurada a 120 mmHg con atropina, infusión continua de dopamina e infusión intermitente de fenilefrina. Los síntomas neurológicos de la paciente se resolvieron, aunque volvió a tener caídas intermitentes de la presión arterial.
Aunque la mayoría de las complicaciones neurológicas después de un cateterismo son el resultado de fenómenos embólicos, los síntomas de esta paciente parecen el resultado de una súbita reducción de la presión de perfusión cerebral en relación a hipotensión arterial sobre una enfermedad cerebrovascular multivasos severa. La combinación de reversión del flujo en ambas arterias vertebrales, con fenómeno de robo cerebral, asociado a estenosis prominente de la arteria carótida interna, causó isquemia hemisférica a presiones aórticas presumiblemente normales.
La presión de la paciente se estabilizó en las horas siguientes. La dopamina y la fenilefrina fueron discontinuadas. La TAC de cerebro sin administración de contraste no reveló infarto ni hemorragia. Esa misma tarde, 10 horas después de que los síntomas neurológicos se hubieran resuelto, la paciente tuvo un episodio de angina de pecho. La tensión arterial sistólica en brazos era de 120 a 130 mmHg, y la frecuencia cardíaca de 80 a 90 por minuto. Fue tratada con un juicioso uso de nitratos intravenosos y beta bloqueantes orales.
La paciente tiene un estrecho rango de presión arterial que permite una adecuada perfusión cerebral pero sin provocar isquemia coronaria. Descensos por debajo de ese rango causan síntomas neurológicos, y ascensos por encima del mismo causan isquemia cardíaca por aumento del consumo de oxígeno miocárdico. Es posible que el reciente inicio de síndrome anginoso estuviera relacionado al cierre de la segunda arteria subclavia. Esto podría haber resultado en un aumento de la presión arterial mediada por sistema nervioso central para satisfacer los requerimientos de perfusión cerebral, causando así angina por aumento de requerimientos miocárdicos de oxígeno, sin cambios en la circulación coronaria.
Las opciones de tratamiento médico parecen completamente limitadas. Un by-pass quirúrgico carótido-subclavia, o la trasposición, asociada a endarterectomía carotídea, normalizaría el flujo en ambas carótidas y ambas subclavias y desaparecería el robo desde la circulación vertebral. Sin embargo, una simple endarterctomía carotídea izquierda no mejoraría la perfusión cerebral adecuadamente porque persistiría el flujo reverso en las arterias vertebrales, y persistiría la estenosis carotídea contralateral. Alternativamente, se podría realizar una angioplastía, con colocación de stent de la subclavia que proveería un flujo anterógrado a la circulación posterior aliviando el robo de la circulación vertebral. La necesidad de revascularización quirúrgica o percutánea de la carótida izquierda, que tiene solo moderada estenosis pero causa síntomas debido al robo de la circulación posterior, se podría determinar mas adelante.
Una angioplastia transluminal con colocación de stent a la subclavia izquierda fue llevado a cabo exitosamente, con restauración del flujo anterógrado en la subclavia izquierda y en las arterias vertebrales (Figura 3). La presión arterial cayó marcadamente después de la revascularización subclavia aunque no se normalizó del todo. La paciente fue tratada médicamente sin presentar recurrencias de sus síntomas neurológicos ni angina de pecho.

Comentario:
Aunque la constelación de las anormalidades anatómicas y clínicas en este paciente son inusuales, las anormalidades ilustran sobre aspectos diagnósticos y terapéuticos. El riesgo de enfermedad coronaria asociada, en pacientes con enfermedad vascular periférica es conocida. Los pacientes con anormales índices de presión tobillo-brazo morirán probablemente dentro de 5 a 10 años de causa cardiovascular. (1,2,3). Hay datos que muestran correlación entre el grosor de la íntima-media de la carótida, determinada por eco Doppler y eventos cardiovasculares. (4) No solo la enfermedad vascular periférica es un marcador de enfermedad coronaria sino que la inversa también existe. La incidencia de estenosis de la arteria renal es mayor en pacientes con enfermedad arterial coronaria, especialmente si tienen insuficiencia renal, que en aquellos sin enfermedad arterial coronaria, y la incidencia aumenta con la extensión del compromiso coronario. (5,6)
La angina del paciente parece relacionada con hipertensión severa oculta. La hipertensión impone una sustancial carga de trabajo al miocardio, que asociado a oclusión de la arteria coronaria derecha causan síntomas isquémicos. La resolución de la angina después del alivio de la HTA apoya este mecanismo propuesto.
La nifedipina sublingual ha sido ampliamente usada para disminuirla presión arterial en emergencias hipertensivas, aunque esta indicación nunca fue aprobada por la FDA. Hay múltiples reportes de eventos adversos severos asociados con esta práctica. Especificamente hipotension severa, infarto agudo de miocardio, angina instable, ataques isquémicos transitorios, stroke, y muerte, han sido reportados después del uso de nifedipina sublingual para disminuir la presión sanguínea. (7)
En este paciente, pareció haber relación entre la isquemia cerebral y la hipertensión sistémica, dado la reducción observada en la presión arterial una vez que la perfusión cerebral mejoró con la restauración del flujo anterógrado en las arterias vertebrales. En modelos animales, la isquemia cerebral ha mostrado aumentar la presión arterial. (8) Específicamente, la isquemia medular inducida por administración intracisternal de endotelina-1 aumentó los niveles de norepinefrina y adrenalina plasmáticas y aumentó los niveles de presión arterial en ratas. (9) La respuesta hipertensiva a la isquemia cerebral está probablemente relacionada a elevaciones de las concentraciones de calcio intracelular en las neuronas regulatorias simpáticas, y la respuesta puede ser atenuada por bloqueo de los canales del calcio. (10) El marcado efecto hipotensivo de la nifedipina observado en esta paciente puede haber sido debida, al menos en parte a bloque de los mecanismos centrales de hipertensión.
El flujo reverso en las arterias vertebrales como resultado de la oclusión de la arteria subclavia proximal fue postulado por Harrison en 1829 (11) pero no fue angiograficamente confirmado hasta 1960 por Contorni. (12) En 1961, el término “síndrome del robo de la subclavia” fue acuñado para describir el síndrome de manifestaciones clínicas acompañantes. (13) Ellos incluyen claudicación de miembros superiores, y síntomas neurológicos no hemisféricos tales como síncope, vértigo, diplopia, y ataxia, aunque los síntomas hemisféricos son también comunes. (14) La combinación clásica de síntomas que ocurren con el ejercicio en un brazo isquémico es inusual. (14) Los reportes previos no han incluido la angina como síntoma.
Para causar reversión del flujo en las arterias vertebrales, un gradiente de presión de 20 a 40 mmHg es requerido entre las arterias vertebrales y basilar, y la unión vertebro subclavia. (15) Aún en presencia de flujo reverso, los síntomas son inusuales, excepto en pacientes con enfermedad cerebrovascular multivasos. La inadecuada contribución a la circulación colateral del polígono de Willis, el resultado de enfermedad carotídea, o menos frecuentemente, una inadecuada permeabilidad del sistema comunicante posterior, reduce la capacidad de le que la circulación cerebral anterior compense el déficit de la circulación posterior. (16)
La oclusión de la arteria subclavia es usualmente debida a enfermedad aterosclerótica, aunque es ocasionalmente causada por un tumor, (17 embolismo, (18) trauma, (19) o arteritis de Takayasu. (17) Además del clásico “síndrome del robo de la subclavia”, el robo subclavio-coronario está empezando a ser reconocido como síndrome clínico. El uso de la arteria mamaria interna para la cirugía de by-pass, en un paciente que tenía enfermedad oclusiva subclavia, puede resultar en una isquemia coronaria debido a flujo reverso entre la arteria mamaria y las arterias anastomosadas. (20)
Traducido de: Heart or Head?
William A. Gray, M.D., Douglas M. Barrett, M.D., and J. William Benge, M.D.
Clinical Problem-Solving. “The New England of Medicine”
Volume 341:1458-1462. Noviembre 4. 1999
Source Information
From the Swedish Heart Institute, Seattle (W.A.G.); and Presbyterian Hospital, Albuquerque, N.M. (D.M.B., J.W.B.).
Address reprint requests to Dr. Gray at the Swedish Heart Institute, 1221 Madison St., Suite 1020, Seattle, WA 98104, or at williamg{at}swedishheart.org .
